- ĐẠI CƯƠNG:
Bệnh do Trypanosoma (Trypanosomiasis) là bệnh do ký sinh trùng đơn bào (Protozoa), lớp trùng roi (Flagellata) gây ra. Bệnh được chia thành hai nhóm bệnh chính là:
– Bệnh do Trypanosoma Châu Mỹ (American Trypanosomiasis), còn gọi là bệnh Chagas là bệnh lây từ động vật sang người do T. cruzi gây ra. Thể cấp của bệnh thường nhẹ, có sốt. Thể mạn tính có nồng độ kháng thể kháng T. cruzi cao và không có triệu trứng lâm sàng. Một số ít bệnh nhân mạn tính có tổn thương tim, hệ tiêu hoá, thậm chí tử vong.
– Bệnh do Trypanosoma Châu Phi (African Trypanosomiasis), còn gọi bệnh ngủ (sleeping sickness), do các chủng của T. brucei gây ra, lây truyền qua các vết cắn của ruồi Glossina bị nhiễm bệnh. Bệnh có biểu hiện lâm sàng sớm là các nốt “săng” đặc hiệu, sốt, viêm hạch lympho…, muộn gây bệnh ngủ do viêm não-màng não dẫn đến tử vong.
- BỆNH DO TRYPANOSOMA CHÂU MỸ – BỆNH CHAGAS:
2.1. Mầm bệnh :
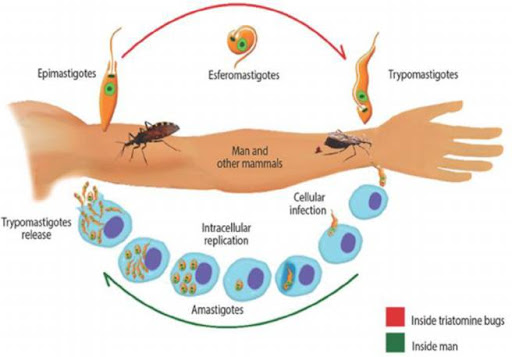
Là Trypanosoma cruzi, trong cơ thể người T. cruzi tồn tại dưới 2 dạng : ở máu có roi và trong các mô không có roi. T. cruzi sinh sản theo phương thức vô tính, phân chia theo chiều dọc, ký sinh ở máu, các tế bào võng nội mô(lách, hạch bạch huyết), cơ tim.
2.2. Dịch tễ học:
2.2.1. Nguồn bệnh: là động vật (trên 150 loài động vật nuôi và hoang dã: chó, mèo, chuột, các loài gậm nhấm, động vật ăn thịt…) và người.
2.2.2. Lây truyền: – T. cruzi được lây truyền giữa các động vật có vú thông qua môi giới truyền bệnh là các loài hút máu (rận, rệp). Tuy nhiên, rận, rệp không truyền thẳng mầm bệnh vào người và động vật khi hút máu mà T. cruzi (có ở trong phân của rận, rệp) sẽ xâm nhập vào cơ thể người qua vết đốt hoặc vết xước ở da (do ngứa gãi) hoặc qua kết mạc.
– T. cruzi còn có thể được lây truyền do truyền máu có sẵn mầm bệnh, hoặc ghép tổ chức.
– Mẹ truyền cho con (nhiễm bẩm sinh) do Trypanosomia qua được nhau thai. Rất ít khả năng lây truyền qua sữa mẹ khi cho con bú.
2.2.3. Đặc điểm dịch tễ học :
– T. cruzi chỉ được phát hiện ở châu Mỹ (cả Bắc, Trung và Nam Mỹ). Theo ước tính gần đây có khoảng 16 triệu người trên thế giới bị bệnh mạn tính, trong đó hơn 1/3 là ở Brazil. Bệnh Chagas mạn tính là nguyên nhân gây bệnh và tử vong chính ở nhiều nước Mỹ la tinh, kể cả Mehico.
– Mọi người đều có thể bị bệnh, nhưng bệnh thường diễn biến nặng hơn ở người trẻ tuổi. Những người suy giảm miễn dịch (bệnh nhân AIDS) thường bị biến chứng nặng.
2.3. Lâm sàng:
2.3.1. Bệnh Chagas cấp tính
– Thời kỳ nung bệnh : 1-2 tuần từ khi bị rận, rệp đốt. 30-40 ngày sau truyền máu.
– Khi ký sinh trùng xâm nhập qua da, tại chỗ xâm nhập xuất hiện cục cứng đỏ sẫm, nề và hồng ban (Chagoma) kèm theo sưng đau các hạch bạch huyết. Nếu ký sinh trùng qua niêm mạc mắt, có dấu hiệu Romana (dấu hiệu kinh điển của bệnh Chagas cấp) : phù nề một bên mi mắt và quanh hốc mắt. Dấu hiệu này có thể tồn tại 2 tháng.
– Các triệu chứng toàn thân : mệt mỏi, khó chịu, sốt cao, phù nề vùng mặt và tay chân. Gan, lách, hạch to. Hiếm gặp là viêm cơ tim, nhưng hầu hết các trường hợp tử vong đều do suy tim. Triệu chứng thần kinh có thể thấy viêm não, màng não.
– Tiến triển: phần lớn các bệnh nhân cấp tính sau đều trở thành ngưòi mang mầm bệnh không triệu chứng hoặc mạn tính.
2.3.2. Bệnh Chagas mạn tính: Bệnh có thể kéo dài hàng năm, thậm chí hàng chục năm. Biểu hiện lâm sàng thường gặp ở tim và não.
– Biểu hiện thường gặp là loạn nhịp tim, viêm cơ tim và nghẽn tắc mạch. Trên điện tim đồ có hình ảnh block nhánh, block nhĩ thất, loạn nhịp tim. Viêm cơ tim là nguyên nhân gây suy tim phải hoặc suy tim toàn bộ.
– Nghẽn tắc mạch não có thể gặp, nhất là ở bệnh nhân AIDS có thể tổn thương nhiều ổ và viêm não-màng não lan toả có hoại tử và xuất huyết.
– Thực quản thường bị dãn to, đau. Bệnh nhân đau ngực, khó nuốt và nôn.
– Hay gặp khó thở khi hít vào, đặc biệt là trong khi ngủ. Hay có biểu hiện viêm phổi.
– Bệnh nhân gầy yếu suy nhược, sút cân, dễ bội nhiễm và có thể dẫn tới tử vong. Một số nguyên nhân khác gây tử vong có thể là do tắc hoặc thủng ruột, nhiễm khuẩn huyết…
2.4. Chẩn đoán:
Chẩn đoán xác định bệnh Chagas chủ yếu dựa vào các xét nhiệm ký sinh trùng:
– Nhuộm Giêmsa, soi tìm ký sinh trùng ở các bệnh phẩm là máu, hạch lympho, các mảnh mô hoặc các chất dịch cơ thể. Dàn tiêu bản giọt dày và mỏng.
– Cấy máu trên môi trường đặc biệt.
– Gần đây người ta tiến hành kỹ thuật nuôi dưỡng rệp bằng máu của bệnh nhân nghi bị bệnh Chagas. Sau 30 ngày nuôi, tiến hành mổ rệp và tìm ký sinh trùng trong ruột của chúng. Bằng kỹ thuật này đã phát hiện được ký sính trùng (+) trong hầu hết các bệnh nhân bị bệnh cấp tính và khoảng 50 % bệnh mạn tính.
– Để chẩn đoán bệnh Chagas mạn tính người ta còn phát hiện kháng thể kháng T. cruzi bằng phương pháp cố định bổ thể, miễn dịch huỳnh quang và ELISA. Tuy nhiên, có thể gặp phản ứng dương tính giả, đặc biệt là với Leishmaniasis. Phương pháp khuếch tán miễn dịch có độ nhậy và độ đặc hiệu cao, tránh được dương tính giả.
– Kỹ thuật PCR (polymerase chain reaction) cũng được sử dụng, nhưng chưa được phổ biến.
2.5. ĐIều trị:
Chưa chắc chắn, tốt nhất là các dẫn suất của Nitrofuran.
– Nifurtimox là thuốc được sử dụng phổ biến hiện nay ở Mỹ. Đối với bệnh Chagas cấp, Nifurtimox làm giảm các triệu chứng lâm sàng và thời gian tồn tại của ký sinh trùng trong máu, hạ thấp tỷ lệ tử vong. Tuy nhiên thuốc không có khả năng làm mất hoàn toàn ký sinh trùng, vẫn phát hiện được ký sinh trùng sau một thời gian điều trị. Do đó việc dùng thuốc càng sớm càng có hiệu quả. Đối với bệnh chagas mạn tính, tác dụng của Nirfurtimox chưa rõ ràng nên không có chỉ định.
Nifurtimox thường có một số tác dụng phụ : đau bụng, chán ăn, buồn nôn, nôn, gầy sút cân. Một số biểu hiện về thần kinh : bồn chồn, lo âu, mất định hướng, mất ngủ, giật cơ, dị cảm, viêm đa dây thần kinh và cơn co giật động kinh… Các triệu chứng này mất đi khi giảm liều hoặc dừng thuốc.
Liều dùng: 8-10 mg/ kg/ 24 giờ cho người lớn tuổi; 12,5-15 mg/ kg/24 giờ cho thanh niên; 15-20 mg/ kg/24 giờ cho trẻ dưới 10 tuổi. Uống, chia 4 lần / ngày. Thời gian dùng có thể kéo dài 90 -120 ngày.
– Benznidazol là thuốc thay thế được dùng điều trị bệnh Chagas . Hiệu quả điều trị của thuốc giống Nifurtimox. Thuốc có một số tác dụng phụ như viêm dây thần kinh ngoại vi, ban ngoài da, giảm bạch cầu hạt…Liều dùng : 5 mg /kg / 24 giờ, uốngtrong 60 ngày. Benznidazole được sử dụng rộng rãi ở Mỹ la tinh nhưng lại ít được dùng ở Hoa kỳ.
2.6. Dự phòng:
– Vệ sinh nơi ở, kiểm tra các côn trùng truyền bệnh (rận, rệp) và phun thuốc diệt côn trùng, bảo vệ người lành không bị đốt…
– Kiểm soát chặt chẽ nguồn máu ở những người cho máu.
- BỆNH DO TRYPANOSOMA CHÂU PHI – BỆNH NGỦ:
3.1. Mầm bệnh:
Mầm bệnh của bệnh ngủ châu Phi là Trypanosoma brucei. Trong đó, ở Đông Phi chủ yếu gặp chủng T.brucei rhodesiene, còn ở Tây và Trung Phi gặp chủ yếu là T.b. gambiense. Giữa hai chủng ký sinh trùng này khó phân biệt nhau. T.b. rhodesiene thường có độc tính cao hơn, gây bệnh nặng hơn và tiến triển nhanh. T.b. gambiense thường có diễn biến mạn tính.
3.2. Dịch tễ học:
3.2.1. Nguồn bệnh:
– Đối với T.b. gambiense: người là nguồn bệnh chính, vai trò của động vật có vú nuôi và thú hoang dại chưa rõ.
– Đối với T.b. Rhodesiense: nguồn bệnh chủ yếu là thú hoang dại (nhất là hươu và linh dương…) và mèo nhà.
3.2.2. Đường lây:
– Côn trùng truyền bệnh là giống ruồi Glossina. Ruồi đốt và hút máu người và động vật nhiễm bệnh, ký sinh trùng phát triển trong cơ thể ruồi 12-30 ngày (tuỳ theo nhiệt độ và những yếu tố khác). Khi có khả năng lây truyền, ký sinh trùng cư trú ở tuyến nước bọt của ruồi và truyền bệnh cho người và động vật khác khi bị ruồi đốt và hút máu. Ruồi khi nhiễm ký sinh trùng có khả năng gây bệnh suốt đời (trung bình 3 tháng, nhưng có thể kéo dài tới 10 tháng), nhưng ruồi không có khả năng truyền mầm bệnh cho đời sau.
– Cũng có thể lây truyền bệnh do truyền máu hoặc do kim tiêm, bị thương, vết sước da… có ô nhiễm mầm bệnh.
3.2.3. Đặc điểm dịch tễ:
– Bệnh khu trú ở vùng nhiệt đới Châu Phi (từ vĩ độ Bắc 150 đến Nam 200, tương ứng với vùng phân bố ruồi Glossina).
– Mọi người đều có tính cảm nhiễm như nhau.
3.3. Lâm sàng:
3.3.1. Nung bệnh:
– Đối với T.b. rhodesiense: thường từ 3 ngày đến vài tuần.
– Đối với T.b. gambise: thời gian nung bệnh dài, có thể vài tháng, thậm chí vài năm.
3.3.2. Giai đoạn 1(sớm): kéo dài vài tuần đến vài tháng hoặc vài năm. Đối với T.b. rhodiense, bệnh thường diễn biến nhanh và rầm rộ hơn. Với T.b. gambiense, bệnh thường diễn biến chậm, kéo dài. Có các triệu chứng sau: – “Săng” do Trypanosoma (trypanosomal chancre) tại chỗ ruồi đốt. Lúc đầu là ban sẩn đỏ, sau thành nốt phỏng, xung quanh trắng, rất đau.
– Sốt: thường là sốt nhẹ thất thường, nhưng đôi khi sốt cao 40-410C. Sốt thành từng đợt, mỗi đợt kéo dài hàng tuần, xen kẽ vài ngày hoặc vài tuần không sốt.
– Hạch bạch huyết ngoại vi và nội tạng (hạch mạc treo) sưng to, nhưng không đau. Hạch có thể to bằng quả táo, trứng chim.
– Ban đỏ hình cung hoặc vòng tròn, thường hay có ở ngực, lưng, mặt…, đôi khi rất ngứa và nổi mẩn.
– Gan và lách to, nhức đầu, mất ngủ, thiếu máu, phù… Ở giai đoạn 1, dịch não tuỷ còn đang trong giới hạn bình thường, chưa có biến đổi.
3.3.3. Giai đoạn 2 (muộn): thường kéo dài 4-8 tháng. – Cơ thể gầy yếu, suy mòn, phù, hay mệt mỏi, nhức đầu…
– Rối loạn tâm thần (vẻ buồn bã, thờ ơ với ngoại cảnh) và xuất hiện ngủ gà từ từ. Lúc đầu là ngủ gà ban ngày, nhất là vào buổi sáng nhưng đêm lại ngủ không yên giấc và hay mê sảng. Sau ngủ gà tăng dần, thậm chí ngủ cả khi đang ăn làm bệnh nhân suy kiệt dần.
– Run cơ: run lưỡi (làm nói ngọng), run chân tay và các cơ. Sau run cơ ngày càng nặng thêm và co giật.
– Dịch não tuỷ thay đổi: tăng Protein, tăng số lượng tế bào (chủ yếu là bạch cầu lympho).
Bệnh tiến triển ngày càng nặng thêm, tiến tới tử vong nếu không được điều trị.
3.4. Chẩn đoán xác định:
– Làm tiêu bản, nhuộm Giêm sa, soi tìm Trypanosoma ở máu, chất hạch, tuỷ xương, dịch não tuỷ và ở nốt “săng”. Vì tỷ lệ ký sinh trùng trong máu thấp (nhất là T.b. gambiense) nên thường áp dụng kỹ thuật làm giầu ký sinh trùng (9ml máu +1ml Natri citrat 3%, ly tâm 10 phút, lấy cặn để nhuộm-soi).
– Tìm kháng thể trong huyết thanh bằng kỹ thuật ELISA, miễn dịch huỳnh quang gián tiếp hoặc ngưng kết.
3.5. Điều trị:
Điều trị đặc hiệu bệnh do Trypanosoma tuỳ theo giai đoạn bệnh và loại ký sinh trùng. Thuốc kinh điển nhưng vẫn được dùng là Suramin, Pentamidin; thuốc thay thế hiện nay là Efornithin (difluoromethylornithine). Suramin và Pentamidin không qua được hàng rào máu – não, nên chỉ được điều trị cho bệnh nhân ở giai đoạn 1 (dịch não tuỷ còn bình thường). Bệnh nhân ở giai đoạn 2 (dịch não tuỷ có thay đổi) cần điều trị bằng Efornithin. Tuy vậy, T.b. rhodesiense (gây bệnh Trypanosomiasis ở Đông Phi) đã có hiện tượng kháng với Pentamidin, nên ở những trường hợp này, Pentamidin cũng không nên sử dụng.
– Suramin: Người lớn: 100-200 mg/ngày, tiêm tĩnh mạch vào các ngày 1, 3, 7, 14 và 21.
Trẻ em: 20mg/kg/ngày (tối đa là 100mg), tiêm như trên.
– Pentamidin: 4mg/kg/ngày (cả trẻ em và người lớn), tiêm bắp thịt hoặc tĩnh mạch 10 ngày.
– Efornithin: 100mg/kg/lần x 4 lần/ngày x 2 tuần, tiêm tĩnh mạch; hoặc 300mg/kg/ngày x 3- 4 tuần, uống.
– Thuốc khác: Melarsoprol: 2-3,6 mg/kg/ngày, chia 3 lần, tiêm tĩnh mạch trong 3 ngày. Tuần tiếp theo: dùng liều 3,6mg/kg/ngày, cũng chia 3 lần, tiêm tĩnh mạch trong 3 ngày. Có thể tiêm nhắc lại sau 10-21 ngày.
3.6. Dự phòng:
– Tốt nhất là diệt ruồi và phòng không để bị ruồi Glossina đốt.
– Chưa có vacxin có hiệu quả bảo vệ.
– Biện pháp phòng bệnh bằng thuốc còn chưa thống nhất.
nguồn: benhhoc.com
Doctor SAMAN